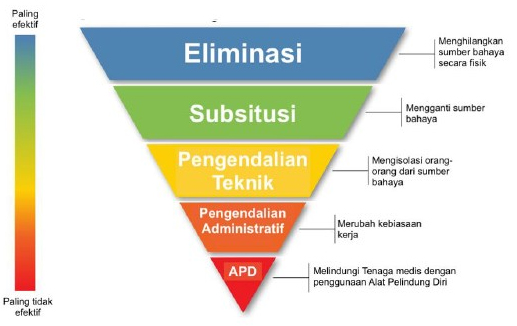
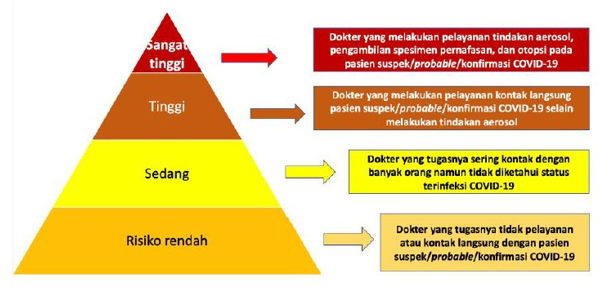
Disarikan oleh: Andriani Yulianti (Peneliti Divisi Manajemen Mutu, PKMK FKKMK UGM)
WHO baru saja merilis 10 besar kematian tertinggi di tingkat global pada tahun 2019, 10 penyebab kematian tersebut merupakan menyumbang 55% dari 55,4 juta kematian di seluruh dunia. Penyebab kematian global teratas, dalam urutan jumlah total kematian dikaitkan dengan tiga topik besar: kardiovaskular (penyakit jantung iskemik, stroke), pernapasan (penyakit paru obstruktif kronik, infeksi saluran pernapasan bawah) dan kondisi neonatal - termasuk kelahiran asfiksia dan trauma kelahiran, sepsis dan infeksi neonatal, dan komplikasi kelahiran prematur. Penyebab kematian tersebut dapat dikelompokkan menjadi tiga kategori yakni; menular (penyakit menular dan parasit dan kondisi ibu, perinatal dan gizi), tidak menular (kronis) dan cedera.
Berikut di bawah ini penyebab utama kematian secara global di tingkat global, 7 dari 10 penyebab kematian utama pada tahun 2019 adalah penyakit tidak menular. Tujuh penyebab ini merupakan penyumbang 44% dari semua kematian atau 80% dari dererta 10 besar kasus.
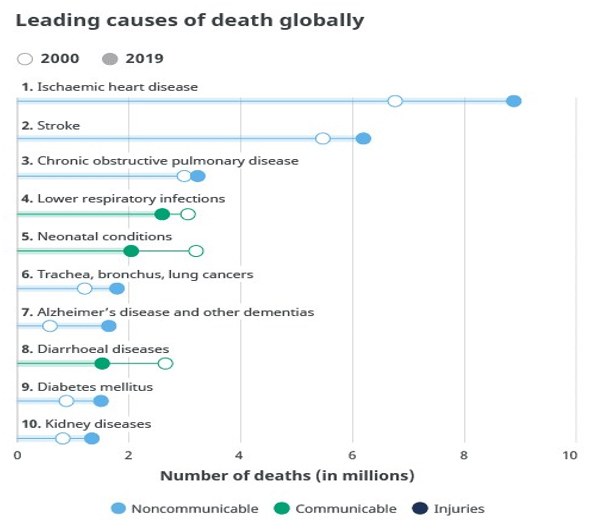
Berdasarkan data di atas bahwa penyakit sebagai pembunuh terbesar di dunia adalah penyakit jantung iskemik, menyebabkan 16% dari total kematian dunia. Sejak tahun 2000, mengalami peningkatan kasus dan meningkat lebih dari 2 juta menjadi 8,9 juta kematian pada tahun 2019. Stroke dan penyakit paru obstruktif kronik adalah penyebab kematian nomor 2 dan 3, yang menyebabkan masing-masing sekitar 11% dan 6% kematian dari total kematian.
Infeksi saluran pernapasan bagian bawah tetap menjadi penyakit menular yang paling mematikan di dunia, menempati peringkat ke-4 penyebab kematian. Namun, jumlah kematian telah turun secara substansial: pada 2019 merenggut 2,6 juta nyawa, turun sekitar 460.000 dibandingkan data tahun tahun 2000. Kondisi neonatal berada di peringkat ke-5. Namun, kematian akibat kondisi neonatal adalah salah satu kategori di mana terjadi penurunan terbesar kematian global dalam jumlah absolut selama dua dekade terakhir: kondisi ini menyebabkan kematian 2 juta bayi baru lahir dan anak kecil pada tahun 2019 dan menurun sekitar 1,2 juta dibandingkan tahun 2000.
Kematian akibat penyakit tidak menular terus meningkat. Kematian akibat kanker trakea, bronkus, dan paru-paru telah meningkat dari 1,2 juta menjadi 1,8 juta dan sekarang menduduki peringkat ke-6 di antara penyebab utama kematian. Pada tahun 2019, penyakit Alzheimer dan bentuk demensia lainnya menduduki peringkat ke-7 penyebab kematian.
Salah satu penurunan terbesar dalam jumlah kematian adalah akibat penyakit diare, dengan kematian global turun dari 2,6 juta pada 2000 menjadi 1,5 juta pada 2019. Kemudian diabetes telah masuk dalam 10 besar penyebab kematian, mengikuti peningkatan persentase yang signifikan sebesar 70% sejak tahun 2000. Serta penyakit lain yang termasuk dalam 10 besar penyebab kematian pada tahun 2000 tidak ada lagi dalam daftar. HIV / AIDS adalah salah satunya yakni telah turun 51% selama 20 tahun terakhir, bergerak dari penyebab kematian ke-8 di dunia pada tahun 2000 menjadi penyebab kematian ke-19 pada tahun 2019. Penyakit ginjal telah meningkat dari penyebab kematian ke-13 di dunia menjadi penyebab kematian ke-10 di dunia. Kematian meningkat dari 813.000 pada tahun 2000 menjadi 1,3 juta pada tahun 2019.
Mengapa kita perlu mengetahui penyebab kematian?
Penting untuk mengetahui penyebab kematian untuk meningkatkan cara hidup seseorang. Mengukur seberapa banyak orang yang meninggal setiap tahun untuk dapat membantu menilai keefektifan sistem kesehatan kita dan mengarahkan sumber daya ke tempat yang paling membutuhkan. Misalnya, data kematian dapat membantu memfokuskan kegiatan dan alokasi sumber daya di antara sektor-sektor seperti transportasi, pangan dan pertanian, dan lingkungan serta kesehatan.
Di masa pandemi COVID-19 saat ini, semakin memperlihatkan bahwa pentingnya data sehingga dapat mengungkapkan fragmentasi yang melekat dalam sistem pengumpulan data di sebagian besar negara berpenghasilan rendah, di mana para pembuat kebijakan masih tidak tahu pasti berapa banyak orang yang meninggal dan apa penyebabnya. Untuk mengatasi kesenjangan kritis ini, WHO telah bermitra dengan aktor global untuk meluncurkan Revealing the Toll of COVID-19: Paket Teknis untuk Pengawasan Kematian Cepat dan Respons Epidemi. Dengan menyediakan alat dan panduan untuk surveilans kematian cepat, sehingga negara dapat mengumpulkan data tentang jumlah total kematian berdasarkan hari, minggu, jenis kelamin, usia dan lokasi, sehingga memungkinkan memicu para pemimpin kesehatan untuk melakukan upaya perbaikan kesehatan yang lebih tepat waktu.
Selain itu, Organisasi Kesehatan Dunia mengembangkan standar dan praktik terbaik untuk pengumpulan, pemrosesan, dan sintesis data melalui Klasifikasi Penyakit Internasional (ICD-11) yang terkonsolidasi dan ditingkatkan - platform digital yang memfasilitasi pelaporan data yang tepat waktu dan akurat untuk penyebab kematian di negara-negara. untuk secara rutin menghasilkan dan menggunakan informasi kesehatan yang sesuai dengan standar internasional. Pengumpulan dan analisis rutin data berkualitas tinggi tentang kematian dan penyebab kematian, serta data tentang disabilitas, yang dipilah menurut usia, jenis kelamin, dan lokasi geografis, sangat penting untuk meningkatkan kesehatan dan mengurangi kematian dan kecacatan di seluruh dunia.